9、小儿泄泻病(小儿腹泻)中医临床路径
- 格式:docx
- 大小:17.57 KB
- 文档页数:6
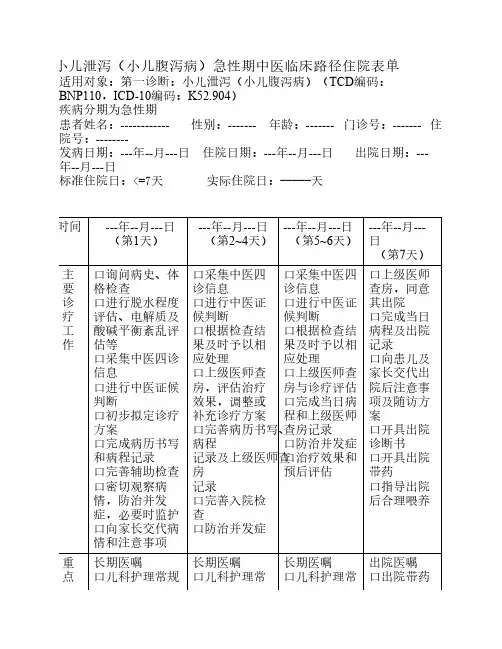
小儿泄泻(小儿腹泻病)急性期中医临床路径住院表单适用对象:第一诊断:小儿泄泻(小儿腹泻病)(TCD编码:BNP110,ICD-10编码:K52.904)疾病分期为急性期患者姓名:------------ 性别:------- 年龄:------- 门诊号:------- 住院号:--------发病日期:---年--月---日住院日期:---年--月---日出院日期:---年--月---日标准住院日:<=7天 实际住院日:-----天时间 ---年--月---日(第1天) ---年--月---日(第2~4天)---年--月---日(第5~6天)---年--月---日(第7天)主要诊疗工作口询问病史、体格检查口进行脱水程度评估、电解质及酸碱平衡紊乱评估等口采集中医四诊信息口进行中医证候判断口初步拟定诊疗方案口完成病历书写和病程记录口完善辅助检查口密切观察病情,防治并发症,必要时监护口向家长交代病情和注意事项口采集中医四诊信息口进行中医证候判断口根据检查结果及时予以相应处理口上级医师查房,评估治疗效果,调整或补充诊疗方案口完善病历书写、病程记录及上级医师查房记录口完善入院检查口防治并发症口采集中医四诊信息口进行中医证候判断口根据检查结果及时予以相应处理口上级医师查房与诊疗评估口完成当日病程和上级医师查房记录口防治并发症口治疗效果和预后评估口上级医师查房,同意其出院口完成当日病程及出院记录口向患儿及家长交代出院后注意事项及随访方案口开具出院诊断书口开具出院带药口指导出院后合理喂养重点长期医嘱口儿科护理常规长期医嘱口儿科护理常长期医嘱口儿科护理常出院医嘱口出院带药医嘱口分级护理口流质、半流质,乳糖不耐受者为低乳糖奶粉喂养口中医辨证口中药内服口小儿推拿疗法口其他疗法口儿科基础治疗临时医嘱口完善入院检查口血常规、尿常规、便常规口大便轮状病毒检测口C反应蛋白(CRP)口电解质口心肌酶口其他检查依据患者具体情况而定口对症处理规口分级护理口流质、半流质,乳糖不耐受者为低乳糖奶粉喂养口中医辨证口中药内服口小儿推拿疗法口其他疗法口儿科基础治疗临时医嘱口完善入院检查口复查异常项目口对症处理规口分级护理口流质、半流质,乳糖不耐受者为低乳糖奶粉喂养口中医辨证口中药内服口小儿推拿疗法口其他疗法口儿科基础治疗临时医嘱口复查异常项目口对症处理口门诊随诊主要护理工作口护理常规口完成护理记录口观察并记录病情变化口配合监护口配合急救及治疗口制定规范的护理措施口保持肛周清洁,观察便色、便次并记录口注意腹胀及排气情况口饮食指导,健康宣教口配合治疗口保持肛周清洁,观察便色、便次并记录口注意腹胀及排气情况口饮食指导,健康宣教口协助办理出院手续口交代出院后注意事项,进行卫生宣教口指导出院带药的煎服方法口送病人出院病情变异记录口无口有,原因:1.2.口无口有,原因:1.2.口无口有,原因:1.2.口无口有,原因:1.2.责任护士签名医师签名。

泄泻(腹泻病)诊疗方案【中医病名】泄泻(TCD编码为:BNP110)【西医病名】腹泻(ICD10编码为:K52.904)小儿泄泻是婴幼儿常见的消化道疾病,是以脾胃功能失调,引起大便次数增多,粪质稀薄或如水样为其主要临床病症。
本病四季皆可发生,尤多发于夏秋两季。
一般以2岁以下的婴幼儿多见。
一、诊断1.中医诊断标准:参照中华人民共和国中医药行业标准《中医病症诊断疗效标准》(ZY/T001.4-94)(1)病史:有乳食不节,饮食不洁或感受时邪的病史。
(2)主要症状:大便次数增多,每日3-5次,多达10次以上,呈淡黄色,如蛋花样,或色褐而臭,可有少量粘液。
或伴有恶心、呕吐、腹痛、发热、口渴等症。
(3)主要体征:腹泻及呕吐较严重者,可见小便短少,体温升高,烦渴萎靡,皮肤干瘪,囟门凹陷,目珠下陷,啼哭无泪,口唇殷红,呼吸深长。
(4)辅助检查:大便镜检可有脂肪球,少量红、白细胞;大便病原体检查可有致病性大肠杆菌等生长,或分离出轮状病毒等,重症腹泻伴有脱水、酸碱平衡失调及电解质紊乱。
2.西医诊断标准:参照《诸福棠实用儿科学》第7版(胡亚美、江载芳主编,人民卫生出版社,2002年)。
(1)大便性状有改变,呈稀便,水样便,黏液便或脓血便。
(2)大便次数比平时增多。
(二)疾病分期1.急性期:病程2周以内。
2.迁延性期:病程2周至2个月。
3.慢性期:病程大于2个月。
(三)疾病分型1.轻型:无脱水,无中毒症状。
2.中型:轻至中度脱水或有轻度中毒症状。
3.重型:重度脱水或有明显中毒症状(烦躁、精神萎靡、嗜睡、面色苍白、体温不升、白细胞计数明显增高)。
(四)证候诊断(1)风寒泄泻证:大便色淡,带有泡沫,无明显臭气,腹痛肠鸣。
或伴鼻塞,流涕,身热,舌苔白腻,脉滑有力。
(2)湿热泄泻证:下利垢浊,黏稠臭秽,便时不畅,似痢非痢次多量少,肛门赤灼,发热或不发热,渴不思饮,腹胀。
面黄唇红,舌红苔黄厚腻,指纹紫滞,脉濡数。
(3)伤食泄泻证:大便酸臭,或如败卵,腹部胀满,口臭纳呆,泄前腹痛哭闹,多伴恶心呕吐。

泄泻(急性肠炎)中医临床路径路径说明:本部分路径适用于西医诊断为急性肠炎的门诊患者。
一、泄泻(急性肠炎)中医临床路径标准门诊流程(一)适用对象中医诊断:第一诊断为泄泻。
西医诊断:第一诊断为急性肠炎。
(二)诊断依据1.疾病诊断(1)中医诊断标准:参照《中医内科常见病诊疗指南——中医病证部分》(ZYYXH/T29-2008)和《中医病证诊断与疗效判定标准》(国家中医药管理局发布(ZY/T001.1-94))进行诊断。
(2)西医诊断标准:参照1998年5月“全国腹泻病防治学术研讨会制定标准”进行诊断。
2.证候诊断参照国家中医重点专科泄泻(急性肠炎)协作组制定的“泄泻(急性肠炎)中医诊疗方案”、中医内科常见病诊疗指南——中医病证部分》(ZYYXH/T4-49-2008)。
泄泻(急性肠炎)临床常见证候寒湿证湿热证食滞证(三)治疗方案的选择参照国家中医重点专科泄泻(急性肠炎)协作组制定的“泄泻(急性肠炎)中医诊疗方案”、中医内科常见病诊疗指南——中医病证部分》(ZYYXH/T4-49-2008)。
1.诊断明确,第一诊断为泄泻(急性肠炎)2.患者适合并接受中医治疗。
(四)标准治疗时间为≤3天(五)进入路径标准1.第一诊断必须符合泄泻(急性肠炎)的患者。
2.以下情况不进入本路径(1)入选前已接受治疗且症状明显缓解者;(2)痢疾、伤寒、霍乱以及其他法定传染病;(3)严重免疫抑制,如恶性肿瘤、艾滋病患者等及需长期使用大剂量激素或免疫抑制剂等患者;(4)合并其他重要脏器或系统严重功能不全者;患有精神疾病不能配合治疗者。
3.患者同时具有其他疾病,但在治疗期间不需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入本路径。
(六)中医证候学观察四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。
注意证候的动态变化。
(七)门诊检查项目1.必需的检查项目(1)血常规(2)粪便常规+潜血2.可选择的检查项目:根据病情需要,可选择病原学检测、电解质、淀粉酶、肝功能、肾功能、胸片、腹平片、心电图、腹部超声等。

小儿泄泻病(小儿腹泻)中医临床路径路径说明:本路径适合于西医诊断为小儿腹泻的轻症患者。
一、小儿泄泻病(小儿腹泻)轻症中医临床路径标准住院流程(一)适用对象中医诊断:第一诊断为泄泻(TCD 编码:BNP110)。
西医诊断:第一诊断为小儿腹泻(ICD-10 编码:A09.004感染性腹泻;A08.001轮状病毒性肠炎;ICD-10 :K52.202过敏性腹泻;ICD-10 :K52.205饮食性腹泻;ICD-10:K52.912慢性腹泻)。
(二)诊断依据1.疾病诊断:(1)中医诊断标准:参照中华人民共和国中医药行业标准《中医病证诊断疗效标准》(ZY/T001.4-94)。
(2)西医诊断标准:参照《诸福棠实用儿科学》第7版(胡亚美、江载芳主编,人民卫生出版社,2002年)。
2.证候诊断参照《国家中医药管理局“十一五”重点专科泄泻诊疗方案》小儿泄泻病临床常见证候:风寒泄泻证湿热泄泻证伤食泄泻证脾虚泄泻证寒湿泄泻证脾肾阳虚泻(三)治疗方案的选择参照“国家中医药管理局‘十一五’重点专科泄泻诊疗方案”。
1.诊断明确,第一诊断为小儿泄泻。
2.患儿适合,监护人同意接受中医治疗。
(四)标准住院日为6±1 天。
(五)进入路径标准1.第一诊断为小儿泄泻病(TCD编码:BNP110))和腹泻(ICD-10 编码:A09.004感染性腹泻;A08.001轮状病毒性肠炎;ICD-10 :K52.202过敏性腹泻;ICD-10 :K52.205饮食性腹泻;ICD-10:K52.912慢性腹泻)。
2.有小儿中医特色疗法适应症,无其他禁忌症。
3.患儿同时具有其他疾病,若在治疗期间无需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
4.患儿及家长同意并配合治疗。
(六)中医证候学观察四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。
注意证候的动态变化。
(七)入院检查项目1.门诊就诊当天根据需要检查的项目:(1)血常规、尿常规、便常规(2)C 反应蛋白(CRP)(3)大便轮状病毒检测(4)血钠、钾、氯、钙测定2.入院后1-2天必须检查的项目:(1)血常规、尿常规、便常规(2)C 反应蛋白(CRP)(3)大便轮状病毒检测(4)肝肾功、电解质(5)其他检查根据患儿具体情况(八)治疗方法1.辨证选择口服中药汤剂、中成药(1)中药汤剂①风寒泄泻证治法:疏风散寒,化湿和中方药:藿香正气散加减,藿香、厚朴、苏叶、陈皮、大腹皮、白芷、茯苓、白术、半夏曲、桔梗、甘草、大枣、生姜。
![[VIP专享]小儿泄泻(小儿腹泻病)诊疗方案](https://uimg.taocdn.com/6882346a4b35eefdc8d333a7.webp)
泄泻(腹泻病)诊疗方案【中医病名】泄泻(TCD编码为:BNP110)【西医病名】腹泻(ICD10编码为:K52.904)小儿泄泻是婴幼儿常见的消化道疾病,是以脾胃功能失调,引起大便次数增多,粪质稀薄或如水样为其主要临床病症。
本病四季皆可发生,尤多发于夏秋两季。
一般以2岁以下的婴幼儿多见。
一、诊断1.中医诊断标准:参照中华人民共和国中医药行业标准《中医病症诊断疗效标准》(ZY/T001.4-94)(1)病史:有乳食不节,饮食不洁或感受时邪的病史。
(2)主要症状:大便次数增多,每日3-5次,多达10次以上,呈淡黄色,如蛋花样,或色褐而臭,可有少量粘液。
或伴有恶心、呕吐、腹痛、发热、口渴等症。
(3)主要体征:腹泻及呕吐较严重者,可见小便短少,体温升高,烦渴萎靡,皮肤干瘪,囟门凹陷,目珠下陷,啼哭无泪,口唇殷红,呼吸深长。
(4)辅助检查:大便镜检可有脂肪球,少量红、白细胞;大便病原体检查可有致病性大肠杆菌等生长,或分离出轮状病毒等,重症腹泻伴有脱水、酸碱平衡失调及电解质紊乱。
2.西医诊断标准:参照《诸福棠实用儿科学》第7版(胡亚美、江载芳主编,人民卫生出版社,2002年)。
(1)大便性状有改变,呈稀便,水样便,黏液便或脓血便。
(2)大便次数比平时增多。
(2)疾病分期1.急性期:病程2周以内。
2.迁延性期:病程2周至2个月。
3.慢性期:病程大于2个月。
(3)疾病分型1.轻型:无脱水,无中毒症状。
2.中型:轻至中度脱水或有轻度中毒症状。
3.重型:重度脱水或有明显中毒症状(烦躁、精神萎靡、嗜睡、面色苍白、体温不升、白细胞计数明显增高)。
(4)证候诊断(1)风寒泄泻证:大便色淡,带有泡沫,无明显臭气,腹痛肠鸣。
或伴鼻塞,流涕,身热,舌苔白腻,脉滑有力。
(2)湿热泄泻证:下利垢浊,黏稠臭秽,便时不畅,似痢非痢次多量少,肛门赤灼,发热或不发热,渴不思饮,腹胀。
面黄唇红,舌红苔黄厚腻,指纹紫滞,脉濡数。
(3)伤食泄泻证:大便酸臭,或如败卵,腹部胀满,口臭纳呆,泄前腹痛哭闹,多伴恶心呕吐。


小孩腹泻病临床路径
小孩腹泻病是儿科常见疾病之一,该文档将介绍小孩腹泻病的
临床路径。
以下是该临床路径的主要流程:
1. 评估和初步处理
- 对患儿进行身体检查,包括体温、心率、呼吸等指标的测量。
- 了解患儿症状的出现时间、频率、持续时间和性质。
- 询问患儿是否有病史,包括最近的饮食和生活环境。
- 根据患儿的症状和体征,初步判断腹泻的类型和可能的病因。
2. 进一步的检查和诊断
- 根据患儿的情况,选择适当的实验室检查,如血常规、粪便
常规和病原学检查。
- 如果怀疑感染性腹泻,可以进行血液和粪便培养,以确定病
原体。
- 进一步评估患儿的水电解质平衡及肾功能状态。
3. 治疗和监测
- 给予患儿适当的液体管理,包括口服补液和/或静脉输液。
- 根据病因选择相应的药物治疗,如抗生素、抗病毒药物等。
- 监测患儿的症状和体征的变化,及时调整治疗方案。
- 指导患儿及家长注意饮食及生活惯,避免再次感染。
4. 康复与随访
- 在治疗期间,及时进行康复治疗,如膳食调整、肠道微生态
调节等。
- 完成治疗后,对患儿进行定期随访,观察症状是否缓解、体
重增长等情况。
- 给予患儿家长合理的康复建议,以预防病情的复发。
以上是小孩腹泻病临床路径的主要内容。
根据实际情况,医生
应根据临床经验和专业知识做出适当的决策,并及时调整治疗方案。
注意,本文档仅供参考,具体的诊疗建议请咨询专业医生。
请记住,这只是一个参考文档,具体的治疗方案应依赖于医生的临床判断和实际情况。

小儿泄泻临床路径实施方案小儿泄泻是指婴幼儿时期出现的腹泻症状,是常见的儿童疾病之一。
在临床实践中,我们需要建立一套科学、规范的小儿泄泻临床路径实施方案,以便更好地指导临床工作,提高治疗效果,减少并发症的发生。
本文将就小儿泄泻临床路径实施方案进行详细介绍。
一、病史采集和体格检查。
对于患有小儿泄泻的患儿,首先需要进行详细的病史采集,包括病程、症状、饮食史、接触史等。
接着进行全面的体格检查,包括体温、心率、呼吸、腹部触诊等,以便全面了解患儿的病情。
二、实验室检查。
根据患儿的临床表现,可以进行相关的实验室检查,如血常规、粪便常规、粪便培养等,以明确病因和病情的严重程度。
三、脱水程度评估。
根据患儿的临床表现和实验室检查结果,对患儿的脱水程度进行评估,包括轻度脱水、中度脱水和重度脱水,以便及时采取相应的处理措施。
四、治疗方案制定。
针对不同程度的脱水,制定相应的治疗方案,包括口服补液、静脉补液、抗生素治疗等,同时针对病因进行相应的治疗。
五、饮食调理。
在治疗的同时,要对患儿的饮食进行调理,避免食用刺激性食物,多喝水,多吃易消化的食物,以促进康复。
六、观察和随访。
治疗过程中需要对患儿的病情进行持续观察,及时调整治疗方案,同时要进行随访,了解患儿的康复情况,避免疾病复发。
七、并发症预防。
在治疗过程中,要注意预防并发症的发生,如肠梗阻、电解质紊乱等,及时发现并处理。
总结。
小儿泄泻是一种常见的儿童疾病,对于这类患儿的治疗,需要建立科学、规范的临床路径实施方案,以便更好地指导临床工作,提高治疗效果,减少并发症的发生。
以上就是小儿泄泻临床路径实施方案的相关内容,希望对临床工作者有所帮助。

泄泻(急性肠炎)中医实施性临床路径路径说明:本部分路径适用于西医诊断为急性肠炎的患者。
一、泄泻(急性肠炎)中医实施性临床路径标准流程(一)适用对象中医诊断:第一诊断为泄泻(TCD编码:BNP110)。
西医诊断:第一诊断为急性肠炎(ICD编码:K52. 905)(二)诊断依据1.疾病诊断(l)中医诊断标准:参照《中医内科常见病诊疗指南——中医病证部分》( ZYYXH/T29-2008)和《中医病证诊断与疗效判定标准》(国家中医药管理局发布(ZY/T001.1-94》进行诊断。
(2)西医诊断标准:参照1998年5月“全国腹泻病防治学术研讨会制定标准”进行诊断。
2.证候诊断参照国家中医重点专科泄泻(急性肠炎)协作组制定的“泄泻(急性肠炎)中医诊疗方案”、中医内科常见病诊疗指南——中医病证部分》 (ZYYXH/T4~49-2008)。
泄泻(急性肠炎)临床常见证候寒湿证:泄泻清稀,甚至如水样,腹痛肠鸣,脘闷食少,或并有恶寒发热,鼻塞头痛,苔薄白或白腻,脉濡缓。
湿热证:泄泻腹痛,泻下急迫,或泄而不爽,粪色黄褐而臭,肛门灼热,烦热口渴,小便短黄,舌苔黄腻,脉濡数或滑数。
食滞证:腹痛肠鸣,泻下粪便臭如败卵,泄后痛减,伴有不消化之物,脘腹痞满,嗳腐酸臭,不思饮食,舌苔厚腻,脉滑。
(三)治疗方案的选择参照国家中医重点专科泄泻(急性肠炎)协作组制定的“泄泻(急性肠炎)中医诊疗方案”、中医内科常见病诊疗指南——中医病证部分》(ZYYXH/T4 ~49-2008)。
1.诊断明确,第一诊断为泄泻(急性肠炎)2.患者适合并接受中医治疗。
(四)标准住院日为≤5天(五)进入路径标准1.第一诊断必须符合泄泻(急性肠炎)的患者。
2.以下情况不进入本路径(1)入选前已接受治疗且症状明显缓解者;(2)痢疾、伤寒、霍乱以及其他法定传染病;(3)严重免疫抑制,如恶性肿瘤、艾滋病患者等及需长期使用大剂量激素或免疫抑制剂等患者;(4)合并其他重要脏器或系统严重功能不全者;患有精神疾病不能配合治疗者。

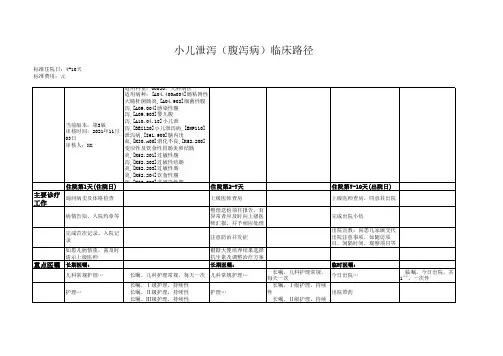
小儿腹泻病临床路径小儿腹泻病临床路径(县级医院版)一、小儿腹泻病临床路径标准住院流程(一)适用对象。
第一诊断为小儿腹泻病(ICD-10:A08.001)(二)诊断依据。
根据《儿科学》(第八版,人民卫生出版社),《诸福棠实用儿科学(第七版)》(人民卫生出版社)1.病史:6-24月龄小儿多见,腹泻,大便为黄稀便、水样或蛋花汤样,每天可达10余次,伴或不伴发热、呕吐。
2.体征:有或无脱水征,肠鸣音活跃。
3.实验室检查:大便常规镜检正常,或见少许白细胞,无吞噬细胞;血常规白细胞正常或轻度升高;大便轮状病毒检测阳性可确诊。
(三)治疗方案的选择。
根据《儿科学》(第八版,人民卫生出版社),《诸福棠实用儿科学(第七版)》(人民卫生出版社)1.消化道隔离至腹泻缓解。
2.根据临床表现和实验室检查纠正脱水和电解质酸碱紊乱。
(四)标准住院日为4-7天。
(五)进入路径标准。
1.第一诊断必须符合ICD-10:A08.001小儿腹泻病疾病编码。
2.当患者同时具有其他疾病诊断,只要住院期间不需要特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
(六)入院后第1-2天。
1.必须检查的项目:(1)血常规、尿常规、大便常规;(2)C反应蛋白(CRP);(3)肝肾功能、血电解质;(4)大便轮状病毒检测。
2.根据患儿病情可选择:血气分析、大便乳糖检测等。
(七)药物选择。
1.口服补液盐或静脉补液。
2.肠道菌群调节剂。
3.胃肠粘膜保护剂。
(八)必须复查的检查项目。
1.血常规、尿常规、大便常规。
2.血电解质。
(九)出院标准。
1.体温正常,腹泻好转。
2.无呕吐,脱水纠正。
3.大便常规、电解质正常。
(十)变异及原因分析。
1.存在使腹泻进一步加重的其他疾病,需要处理干预。
2.患儿入院时已发生严重水、电解质紊乱,需进行积极对症处理,完善相关检查,向家属解释并告知病情,导致住院时间延长,增加住院费用等。
(十一)标准费用控制。
(2000-2500)。
小儿泄泻病(小儿腹泻)中医临床路径
路径说明:本路径适合于西医诊断为小儿腹泻的轻症患者。
一、小儿泄泻病(小儿腹泻)轻症中医临床路径标准住院流程
(一)适用对象
中医诊断:第一诊断为泄泻(TCD 编码:BNP110)。
西医诊断:第一诊断为小儿腹泻(ICD-10 编码:A09.004感染性腹泻;A08.001轮状病毒性肠炎;ICD-10 :K52.202过敏性腹泻;ICD-10 :K52.205饮食性腹泻;ICD-10:K52.912慢性腹泻)。
(二)诊断依据
1.疾病诊断:
(1)中医诊断标准:参照中华人民共和国中医药行业标准《中医病证诊断疗效标准》(ZY/T001.4-94)。
(2)西医诊断标准:参照《诸福棠实用儿科学》第7版(胡亚美、江载芳主编,人民卫生出版社,2002年)。
2.证候诊断
参照《国家中医药管理局“十一五”重点专科泄泻诊疗方案》
小儿泄泻病临床常见证候:
风寒泄泻证
湿热泄泻证
伤食泄泻证
脾虚泄泻证
寒湿泄泻证
脾肾阳虚泻
(三)治疗方案的选择
参照“国家中医药管理局‘十一五’重点专科泄泻诊疗方案”。
1.诊断明确,第一诊断为小儿泄泻。
2.患儿适合,监护人同意接受中医治疗。
(四)标准住院日为6±1 天。
(五)进入路径标准
1.第一诊断为小儿泄泻病(TCD编码:BNP110))和腹泻(ICD-10 编码:A09.004感染性腹泻;A08.001轮状病毒性肠炎;ICD-10 :K52.202过敏性腹泻;ICD-10 :K52.205饮食性腹泻;ICD-10:K52.912慢性腹泻)。
2.有小儿中医特色疗法适应症,无其他禁忌症。
3.患儿同时具有其他疾病,若在治疗期间无需特殊处理也不影响第一诊断的临床路径流程实施时,可以进入路径。
4.患儿及家长同意并配合治疗。
(六)中医证候学观察
四诊合参,收集该病种不同证候的主症、次症、舌、脉特点。
注意证候的动态变化。
(七)入院检查项目
1.门诊就诊当天根据需要检查的项目:
(1)血常规、尿常规、便常规
(2)C 反应蛋白(CRP)
(3)大便轮状病毒检测
(4)血钠、钾、氯、钙测定
2.入院后1-2天必须检查的项目:
(1)血常规、尿常规、便常规
(2)C 反应蛋白(CRP)
(3)大便轮状病毒检测
(4)肝肾功、电解质
(5)其他检查根据患儿具体情况
(八)治疗方法
1.辨证选择口服中药汤剂、中成药
(1)中药汤剂
①风寒泄泻证
治法:疏风散寒,化湿和中
方药:藿香正气散加减,藿香、厚朴、苏叶、陈皮、大腹皮、白芷、茯苓、白术、半夏曲、桔梗、甘草、大枣、生姜。
中成药:藿香正气口服液等。
②湿热泄泻证
治法:清肠解热,化湿止泻。
方药:葛根芩连汤加减,葛根、甘草、黄芩、黄连等。
③伤食泄泻证
治法:运脾和胃,消食化滞。
方药:保和丸加减,神曲、山楂、茯苓、半夏、陈皮、连翘、莱菔子。
中成药:保和丸等。
④寒湿泄证
治法:温脾燥湿、渗湿止泻。
方药:桂枝加人参汤合五苓散加减,桂枝、党参(或人参)、炒苍术、炙甘草、猪苓、茯苓、泽泻、陈皮、厚朴、藿香、诃子、炮姜。
中成药:小儿止泻散等。
⑤脾虚泄泻证
治法:健脾益气,助运止泻。
方药:参苓白术散加减,人参、茯苓、白术、桔梗、山药、甘草、白扁豆、莲子肉、砂仁、薏苡仁。
中成药:醒脾养儿颗粒等。
⑥脾肾阳虚泄泻证
治法:温补脾肾,固涩止泻。
方药:附子理中丸合四神丸加减,制附子、党参、炒白术、干姜、甘草、补骨脂、肉豆蔻、五味子、吴茱萸、生姜、大枣。
中成药:附子理中丸、四神丸等。
(2)中药免煎颗粒剂
针对小儿腹泻的常证,以健脾化湿为基本原则,根据不同证型随症加减。
采用中药免煎颗粒剂治疗,服用方法:每日2-3次,开水冲服。
2.推拿治疗
(1)小儿推拿法
(2)三字经流派推拿法
3.外治法
(1)中药灌肠法
(2)西药灌肠
(3)敷贴疗法
(4)艾灸
(5)红光治疗
(6)中药离子导入
4.基础治疗
(1)轻度脱水者给予ORS口服补液盐;中度以上脱水者给予静脉补液。
(2)体温超过38.5℃者给予口服对布洛芬混悬剂或乙酰氨基酚滴剂以降温。
(3)合并细菌感染者给予抗生素治疗。
(4)给予蒙脱石散及肠道益生菌治疗。
(九)出院标准
1.大便性状及次数明显好转。
2.体温正常,全身症状明显改善。
3.大便常规、电解质正常。
(十)有无变异及原因分析。
1.因实验室检查结果异常需要复查,导致住院时间延长。
2. 治疗期间出现其他意外情况需进一步明确诊断,退出路径。
3.因患儿及其家属意愿而影响本路径的执行,退出本路径。
二、小儿泄泻病(小儿腹泻)中医临床路径住院表单
适用对象:第一诊断为小儿泄泻病(小儿腹泻)(TCD 编码:BEZ120,ICD-10 编码:A09.903;K52.219)患者姓名:性别:年龄:门诊号:住院号:
发病日期:年月日住院日期:年月日出院日期:年月日标准住院日:6±1 天实际住院日:天。