诊断学
- 格式:doc
- 大小:133.50 KB
- 文档页数:8

诊断学--绪论绪论诊断学是临床医学的重要学科之一,也是医生进行正确诊断和治疗的基础。
随着医学科技的不断进步,诊断学也日益发展,为患者提供更准确、更有效的诊断和治疗方案。
本文将从诊断学的定义、发展历程、重要性以及未来发展方向等方面进行论述,并展望诊断学未来的研究方向。
一、诊断学的定义诊断学是通过收集患者症状、体征和实验室检查等相关信息,结合医学知识和经验,对疾病进行判断和定性、定量的过程。
它在临床实践中起着关键的作用,可以为医生提供科学依据,指导合理的治疗方案。
二、诊断学的发展历程诊断学的起源可以追溯到古代医学,例如《黄帝内经》中已经有对疾病的分类和诊断方法。
随着医学的发展,诊断学逐渐形成了独立的学科,开始注重病因学和疾病的基本机制研究。
20世纪以来,随着分子生物学、遗传学和影像学等技术的不断发展,诊断学的内容也得到了迅速扩展,并为临床提供了更多的诊断手段。
三、诊断学的重要性诊断学是医生判断疾病的重要工具,对患者的治疗和康复起着至关重要的作用。
一个准确的诊断可以帮助医生制定合理的治疗方案,避免不必要的检查和药物使用,减少了患者的痛苦和经济负担。
而一个错误的诊断则可能导致延误治疗时间,增加了患者病情的恶化风险,甚至可能导致不可逆的后果。
四、诊断学的未来发展方向随着人们对生命科学的深入研究和理解,未来诊断学将更多地借助基因检测、分子生物学、遗传学等技术手段实现个体化诊断和治疗。
例如,通过对个体基因组进行测序,可以辅助医生预测患者的遗传病风险,制定个性化的预防和治疗方案。
此外,人工智能的应用也将为诊断学添上浓墨重彩的一笔,例如基于机器学习和大数据分析的医学影像诊断系统,可以提高诊断的准确性和效率。
总之,诊断学在医学领域中扮演着不可或缺的角色,它为医生提供了重要的科学依据,为患者提供了准确的诊断和治疗方案。
随着医学科技的快速发展,未来诊断学将进一步发展,借助基因检测、分子生物学、遗传学和人工智能等技术手段,实现个体化诊断和治疗,为患者提供更好的医疗服务。



诊断学基础重点知识点总结一、诊断学的概念和基本原理1. 诊断学的概念诊断学是临床医学的重要组成部分,它是通过对患者病史、体格检查、实验室检查和医学影像学检查等手段的综合分析和判断,确定疾病的性质、原因、发展情况和预后,为患者制定合理的治疗方案提供依据的一门学科。
2. 诊断学的基本原理(1)综合性原理:诊断学是对疾病的诊断不是单一的检查结果决定,而是多方面因素综合判断,需要全面分析病史、体格检查、实验室检查和医学影像学检查等信息。
(2)客观性原则:诊断过程要客观、科学,不受主观情感和经验的影响,要根据确凿的事实和科学的依据来作出诊断。
(3)可靠性原则:诊断结果要可靠、准确,不能含糊不清,对患者的病情判断要有一定的把握。
(4)预防性原则:诊断应该有预见性,要对患者的病情发展趋势有一定的预测,以便及时调整治疗方案。
二、诊断学的方法和技巧1. 病史采集(1)病史采集的目的:了解患者的基本情况、疾病的病程、症状的变化和有无诱因等,为后续的体格检查和实验室检查提供线索。
(2)病史采集的方法:有问诊、查阅病历、询问家属和通过患者自述等方式。
(3)病史采集的重点:主诉、现病史、既往史、个人史、家族史、生活史、治疗史等。
2. 体格检查(1)体格检查的目的:了解患者的体征和病理性状,为诊断提供依据。
(2)体格检查的方法:包括望、闻、切、诊四个方面,通过视觉、听觉、触觉和专用检查器械对患者进行详细的检查。
(3)体格检查的重点:包括一般状况、营养情况、皮肤黏膜、淋巴结、头面颈部、胸部、心脏、肝脾、腹部、生殖泌尿系统、脊柱四肢等。
3. 实验室检查(1)实验室检查的目的:通过检查患者的血液、尿液、粪便、体液等,了解患者的病理生理状态,为诊断提供依据。
(2)常规实验室检查项目:包括血常规、尿常规、粪便常规、血生化、C反应蛋白、肿瘤标志物、风湿因子等。
(3)特殊实验室检查项目:包括病原学检查、免疫学检查、分子生物学检查、遗传学检查等。

诊断学重点第一章问诊一、问诊的内容1.一般项目2.主诉:主诉是患者感受最主要的、最痛苦或最明显的症状和体征,也就是本次就诊最主要的原因及持续的时间。
如“反复上腹隐痛5年,大便色黑一日”“多饮、多食,多尿,消瘦1年。
”3.现病史:现病史是病史中最重要的部分,也是诊断疾病的主要依据,需详细询问及记录。
(1)起病情况与患病时间。
(2)主要症状特点:包括主要症状发生的部位、性质、程度、持续时间、缓解或加重的因素等。
(3)伴随症状。
(4)病情发展与演变。
(5)诊治经过。
(6)一般情况。
4.既往史:患者既往的健康情况及患过的疾病、外伤手术、预防接种、对药物及食物的过敏史等。
询问有无传染病及地方病史。
5.系统回顾:呼吸系统、循环系统、消化系统、泌尿系统、造血系统、内分泌及代谢、神经精神系统、肌肉骨骼系统。
6.个人史:社会经历、职业及工作条件、习惯与嗜好、冶游史及性病史。
第二章常见症状第一节发热1.病因:(1)感染性发热:常见的病原体有细菌,病毒,支原体,立克次体,螺旋体,真菌,寄生虫等。
(2)非感染性发热:无菌性坏死物质的吸收、抗原-抗体反应、内分泌与代谢疾病、皮肤散热减少、体温调节中枢功能失常、自主神经功能紊乱。
2.热型及临床意义:(1)稽留热:体温持续在39~40℃以上的高水平,达数日或数周。
24小时内体温波动范围不超过1℃,常见于肺炎链球菌肺炎、伤寒及斑疹伤寒高热期。
(2)弛张热:又称败血症热型。
体温持续在39℃以上,24小时内波动范围达2℃以上,但均高于正常体温。
常见于败血症、风湿热、重症肺结核及化脓性炎症等。
(3)间歇热:高热期与无热期交替出现,体温骤升达高峰后持续数小时,又迅速降至正常水平,无热期(间歇期)可持续1日至数日,如此反复交替。
见于疟疾、急性肾盂肾炎等。
3.伴随症状:伴口唇单纯疱疹:常见于肺炎链球菌肺炎、流行性脑脊髓膜炎、流行性感冒、间日疟等。
第二节咳嗽与咳痰1.咳嗽特点:金属声调咳嗽可因纵隔肿瘤或支气管癌等直接压迫气管所致。

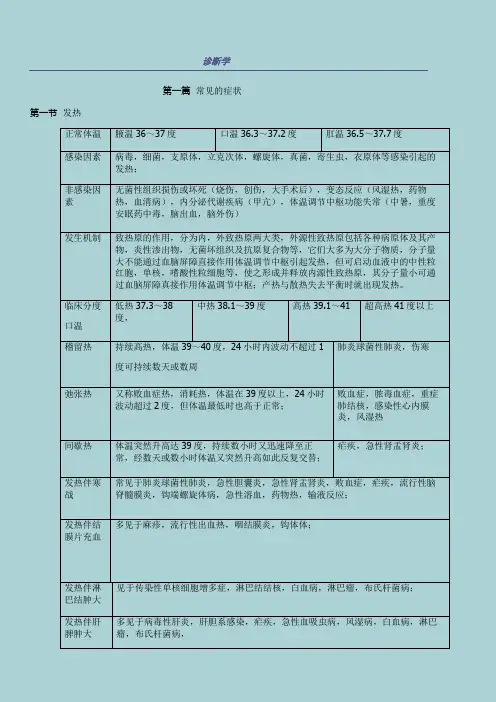
诊断学第一篇常见的症状第一节发热正常体温腋温36~37度口温36.3~37.2度肛温36.5~37.7度感染因素病毒,细菌,支原体,立克次体,螺旋体,真菌,寄生虫,衣原体等感染引起的发热;非感染因素无菌性组织损伤或坏死(烧伤,创伤,大手术后),变态反应(风湿热,药物热,血清病),内分泌代谢疾病(甲亢),体温调节中枢功能失常(中暑,重度安眠药中毒,脑出血,脑外伤)发生机制致热原的作用,分为内,外致热原两大类,外源性致热原包括各种病原体及其产物,炎性渗出物,无菌坏组织及抗原复合物等,它们大多为大分子物质,分子量大不能通过血脑屏障直接作用体温调节中枢引起发热,但可启动血液中的中性粒红胞,单核,嗜酸性粒细胞等,使之形成并释放内源性致热原,其分子量小可通过血脑屏障真接作用体温调节中枢;产热与散热失去平衡时就出现发热。
临床分度口温低热37.3~38度,中热38.1~39度高热39.1~41 超高热41度以上稽留热持续高热,体温39~40度,24小时内波动不超过1度可持续数天或数周肺炎球菌性肺炎,伤寒弛张热又称败血症热,消耗热,体温在39度以上,24小时波动超过2度,但体温最低时也高于正常;败血症,脓毒血症,重症肺结核,感染性心内膜炎,风湿热间歇热体温突然升高达39度,持续数小时又迅速降至正常,经数天或数小时体温又突然升高如此反复交替;疟疾,急性肾盂肾炎;发热伴寒战常见于肺炎球菌性肺炎,急性胆囊炎,急性肾盂肾炎,败血症,疟疾,流行性脑脊髓膜炎,钩端螺旋体病,急性溶血,药物热,输液反应;发热伴结膜片充血多见于麻疹,流行性出血热,咽结膜炎,钩体体;发热伴淋巴结肿大见于传染性单核细胞增多症,淋巴结结核,白血病,淋巴瘤,布氏杆菌病;发热伴肝脾肿大多见于病毒性肝炎,肝胆系感染,疟疾,急性血吸虫病,风湿病,白血病,淋巴瘤,布氏杆菌病,发热伴皮肤粘膜出血可见于重症感染,及某些急性传染病,如败血症,感染性心内膜炎,流行性出血热,病毒性肝炎,钩体病,急性白血病,急性再障,恶性组织细胞病;发热伴皮疹常见于麻疹,水痘,风疹,风湿热,药物热,发热伴昏迷先发热后昏迷常见于流行性乙型脑炎,浪行性脑脊髓膜炎,中毒性菌痢,中暑;先昏迷后发热见于脑出血,巴比妥类中毒。



诊断学:是运用医学基本理论基本知识和基本技能对疾病进行诊断的一门科学。
诊断学内容:病史采集症状和体征体格检查实验室检查辅助检查问诊是医师通过对患者或有关人员的系统询问而获取病史资料的的过程又称病史采集问诊内容一般项目主诉现病史既往史系统回顾个人史婚姻史月经史家族史。
发热:正常人体温因受大脑皮层及下部体温中枢的控制,通过神经、体液因素调节产热与散热过程,而保持相对恒定,在某种情况下,体温中枢兴奋或功能紊乱或产热过多,散热过少,致使体温高出正常范围.稽留热:恒定在39~40以上高水平,数天或数周。
24小时波动范围不大于1常见于大叶性肺炎,斑疹伤寒及伤寒高热。
弛张热又称败血症热型体温常在39以上,波动幅度大,24小时内波动范围超过2,但都在正常水平上。
间歇热:聚升到高峰后持续数小时,迅速下降到正常水平,无热期可持续一天到数天,高热和低热反复交替出现!见于捏积。
波状热:逐渐39以上,数天逐渐下降到正常,持续数天后又逐渐声高,反复!见于布鲁病。
回归热:聚升到39以上,持续数天后又聚然下降到正常。
高热器和无热期各持续若干天后规律性交替一次,可件于回归热病。
霍奇金病,周期热。
水肿:人体组织间隙有过多的液体积聚使组织肿胀。
分类:心,肾,肝源性,营养不良性,其他原因的全身性水肿如粘液性水肿和特发性水肿.因素:1纳税出溜2毛犀血管绿国压增高3毛犀血管通透性增高4血浆交替渗透压降低5淋巴汇流受阻,心源性水肿,右心衰竭的表现。
机制是有效循环量减少,肾血流量减少,继发性醛固酮增多引起钠水储留以及静脉淤血,毛细血管滤过压增高,组织液回吸收减少所致。
毛舌:也称黑舌.舌面敷有黑色或黄褐色毛,故称毛舌,此为丝状乳头缠绕了真菌丝以及其上皮细胞角化所形成.见于久病衰弱或长期使用广谱抗生素的病人.地图舌:舌面上出现黄色上皮细胞堆积而成的隆起部分,状如地图称为地图舌.咯血:喉及喉以下呼吸道任何部位出血经口排除。
(呕血上消化道疾病后全深省疾病所制的急性上消化道出血,血液经口腔呕出。
《诊断学》课程标准课程编号:Z2431101 适用专业:临床医学培养层次:三年制大专课程类别:专业核心课修课方式:必修课教学时数:126总学分数:7一、课程定位和设计思路(一)课程定位1.课程简介诊断学是研究诊断疾病的基本原理方法的学科,是临床医学生必修课之一,是由基础医学过渡到临床医学的桥梁课。
它包括了问诊方法、技巧及内容;常见症状;体格检查;心电图学;实验诊断;放射诊断;超声诊断;病历书写。
通过它的学习,使医学生掌握诊断疾病的基础理论、基础知识和基本技能,为进一步学习各科临床课程及今后的临床实践打下坚实基础。
本课程采用对媒体型理论授课,实习课采用相互查体,演示病人等方法进行教学工作。
2.课程性质诊断学是阐述疾病诊断的基础理论、基本知识和基本技能的一门医学课程,是联系基础医学和临床医学的桥梁课程。
3.在课程体系中的地位诊断学是临床医学专业的专业核心课。
4.课程作用诊断学是是由基础医学过渡到临床医学的桥梁课。
(二)设计思路1.课程设计理念以培养技能型,实用型人才为目的,以基层临床医学专业能力为导向,突出专业能力培养,强化实践教学,床边教学,综合教学于一体,有效提高学生专业能力,突出学生的职业道德与职业素养的培养。
据职业教育特点,本着“贴近学情、符合行情、对接岗位”的原则,坚持“必须、够用、实用“为度、适度拓展知识面提升可持续发展能力的原则,在院校融合的基础上,科学设计课程,合理选取教学内容,运用多种教学方法和手段,提高学生对各临床学科疾病基本知识的掌握。
2.课程设计思路《诊断学》是基于基础与临床衔接而设计的一门课程。
按照课程内容与职业岗位对接情况,设计典型工作任务,构建模块化课程体系,突出职业技能培养要求。
课程设计思路主要有以下几个方面:①以人为本:教师以身作则,为人师表,严谨治学,不仅要以自己的学识去教书,更要以自己的高尚的品格去育人,培养学生热爱临床医学专业,更要热爱基层医疗工作,融知识传授,能力培养,素质教育于一体。
诊断学教学大纲绪论一、教学目的与要求:1、掌握问诊、体格检查、实验室检查以及必要的器械检查等方法;2、熟悉诊断学的任务,正确认识健康与疾病。
第一篇问诊一、教学目的与要求:1、了解问诊的重要性;2、掌握问诊的主要内容和方法。
第四章常见症状一、教学目的与要求:1、了解症状分析对诊断疾病的重要作用;2、掌握常见症状原因、发生机理、临床表现及临床意义。
(一)发热1、了解发热的定义 2、了解发热的发生机制的分类 3、掌握发热的病因与分类 4、发热的分度及临床过程及特点 5、重点掌握各种热型及相应临床意义6、发热的伴随症状(二)水肿 1、掌握水肿的定义、发生机制、常见病因。
2、掌握常见水肿的临床特点。
3、熟悉不同原因水肿的鉴别要点。
重点讲叙水肿的病因、临床特点。
(钟一鸣)(三)咳嗽、咳痰1、咳嗽的保护意义 2、咳嗽的发生机制 3、咳嗽的病因 4、咳痰的发生机制及意义 5、咳嗽咳痰的临床表现 6、咳嗽咳痰的伴随症状(四)咯血1、咯血的定义及与咯血的区别〈重点掌握〉2、咯血的病因与机制 3、临床表现 4、咯血的伴随症状及须掌握相关疾病(五)胸痛1、掌握胸痛病因诊断的重要性 2、掌握问诊要点 3、熟悉常见病因重点讲叙临床表现。
(六)呼吸困难1、呼吸困难的定义及表现 2、呼吸困难病因 3、呼吸困难的发生机制及临床表现 4、伴随症状及相关疾病(七)心悸 1、掌握心悸的定义、常见病因、伴随症状 2、掌握问诊要点 3、了解发病机理(八)呕血1、呕血的概念及常见病因 2、呕血的临床表现 3、呕血病人问诊要点(九)便血1、黑便及隐血的概念、常见发病原因 2、黑便特点与出血部位的关系(十)腹痛1、了解急性腹痛与慢性腹痛的常见病因 2、腹痛的发生机制及内脏性腹痛、躯体性腹痛、牵涉痛的特点(十一)黄疸1、慨述;2、胆红素的正常代谢;3、黄疸的分型;4、辅助检查;5、伴随症状;6、问诊鉴别要点。
(十二)血尿、尿频、尿急、尿痛1、血尿:定义、病因、临床表现、伴随症状及血尿的问诊要点;2、尿频、尿急、尿痛:定义、原因、伴随症状(十三)意识障碍1、病因2、发病机制3、临床表现4、伴随症状5、问诊要点第二篇体格检查第一、二章基本检查法、一般检查法一、教学目的与要求:1.掌握望诊、触诊、叩诊、听诊的基本方法。
目录绪论第一篇问诊第一章问诊的重要性第二章问诊的内容第三章问诊的方法与技巧第一节问诊的基本方法与技巧第二节重点问诊的方法第三节特殊情况的问诊技巧第四章常见症状第一节发热第二节皮肤黏膜出血第三节水肿第四节咳嗽与咳痰第五节咯血第六节胸痛第七节发绀第八节呼吸困难第九节心悸第十节恶心与呕吐第十一节呕血第十二节便血第十三节腹痛第十四节腹泻第十五节便秘第十六节黄疸第十七节腰背痛第十八节关节痛第十九节血尿第二十节尿频、尿急与尿痛第二十一节少尿、无尿与多尿第二十二节头痛第二十三节眩晕第二十四节晕厥第二十五节抽搐与惊厥第二十六节意识障碍第二篇体格检查第一章基本方法第一节视诊第二节触诊第三节叩诊第四节听诊第五节嗅诊第二章一般检查第一节全身状态检查第二节皮肤第三节淋巴结第三章头部第一节头发和头皮第二节头颅第三节颜面及其器官第四章颈部第五章胸部检查第一节胸部的体表标志第二节胸壁、胸廓与乳房第三节肺和胸膜第四节呼吸系统常见疾病的主要症状和体征第五节心脏检查第六节血管检查第七节循环系统常见疾病的主要症状和体征第六章腹部第一节腹部的体表标志及分区第二节视诊第三节触诊第四节叩诊第五节听诊第六节腹部常见病变的主要症状和体征第七章生殖器、肛门、直肠检查第一节男性生殖器检查第二节女性生殖器检查第三节肛门与直肠检查第八章脊柱与四肢检查第一节脊柱检查第二节四肢与关节检查第九章神经系统检查第一节脑神经检查第二节运动功能检查第三节感觉功能检查第四节神经反射检查第五节自主神经功能检查第十章全身体格检查第一节全身体格检查的基本要求第二节全身体格检查的基本项目第三节特殊情况的体格检查第四节老年人的体格检查第五节重点体格检查第三篇病历书写第一章病历书写的基本规则和要求第二章病历书写的种类、格式与内容第一节住院期间病历第二节门诊病历第四篇实验诊断第一章概论第二章临床血液学检测第一节血液一般检测第二节溶血性贫血的实验室检测第三节血细胞形态特征第四节血型鉴定与交叉配血试验第五节常见血液病的血液学特征第三章血栓与止血检测第一节血管壁检测第二节血小板检测第三节凝血因子检测第四节抗凝系统检测第五节纤溶活性检测第六节血液流变学检测第七节检测项目的选择和应用第四章排泄物、分泌物及体液检测第一节尿液检测第二节粪便检测第三节痰液检测第四节脑脊液检测第五节浆膜腔积液检测第六节生殖系统体液检测第五章常用肾脏功能实验室检测第一节肾小球功能检测第二节肾小管功能检测第三节血尿酸检测第四节肾小管性酸中毒的检测第五节肾功能检测项目的选择和应用第六章肝脏病常用实验室检测第一节肝脏病常用的实验室检测项目第二节常见肝脏病检测指标变化特点第三节常见肝脏病检查项目的合理选择与应用第七章临床常用生物化学检测第一节血糖及其代谢产物的检测第二节血清脂质和脂蛋白检测第三节血清电解质检测第四节血清铁及其代谢产物检测第五节心肌酶和心肌蛋白检测第六节其他血清酶学检测第七节内分泌激素检测第八节治疗性药物监测第八章临床常用免疫学检测第一节血清免疫球蛋白检测第二节血清补体检验第三节细胞免疫检测第四节肿瘤标志物检测第五节自身抗体检测第六节感染免疫检测第七节其他免疫检测第九章临床常见病原体检测第一节标本的采集运送、实验室评价和检查方法第二节病原体耐药性检测第三节临床感染常见病原体检测第四节病毒性肝炎检测第五节性传播疾病病原体检测第六节医院感染常见病原体检测第十章其他检测第一节基因诊断第二节流式细胞术及其临床应用第三节染色体检测第五篇辅助检查第一章心电图第一节临床心电学的基本知识第二节心电图的测量和正常数据第三节心房、心室肥大第四节心肌缺血与ST-T改变第五节心肌梗死第六节心律失常第七节电解质紊乱和药物影响第八节心电图的分析方法和临床应用第二章其他常用心电学检查第一节动态心电图第二节心电图运动负荷试验第三章肺功能检查第一节通气功能检查第二节换气功能检查第三节小气道功能检查第四节血气分析和酸碱测定第四章内镜检查第一节基本原理简介第二节上消化道内镜检查第三节下消化道内镜检查第四节纤维支气管镜检查第六篇诊断疾病的步骤和临床思维方法第一章诊断疾病的步骤第二章临床思维方法第三章临床诊断的内容和格式附录一临床常用诊断技术一、导尿术二、胸膜腔穿刺术和胸膜活体组织检查术三、经皮肺穿刺术四、腹腔穿刺术五、心包腔穿刺术六、肝脏穿刺活体组织检查术及肝穿刺抽脓术七、肾穿刺活体组织检查术八、骨髓穿刺术及骨髓活体组织检查术九、淋巴结穿刺术及活体组织检查术十、腰椎穿刺术十一、中心静脉压测定十二、眼底检查法十三、PPD皮肤试验绪论诊断学(diagnostics)是运用医学基础理论、基础知识和基本技能对疾病进行诊断的一门学科。
1 症状(Symptom):疾病引起患者主观感觉到的生理功能变化和病理形态改变。
2 体征(Sign):医生通过自己感观或借助简单工具对患者进行体格检查,发现疾病所引起的机体解剖结构或生理功能上的客观变化。
4.外源性致热原(Exogenous pyrogen):不能直接作用于体温调节中枢,而是通过激活血液中白细胞,使其产生并释放内源性致热原的生物毒性物或产物。
5.内源性致热原:直接作用于体温调节中枢,的生物毒性物或产物,又称白细胞致热原。
6.热型(Fever type):发热患者在病程中体温检测结果在体温单上记录连线。
12.水肿(Edema):人体组织间隙有过多液体积聚便组织肿胀。
13.积液(hydrops):在体内浆膜腔内过多液体积聚。
14.出血点(Petechia):直径不超过2mm的皮肤、粘膜下出血。
15.紫癜(Purpura):直径3-5mm的皮下出血。
16.瘀斑(Ecchymosis):直径超过5mm的皮下片状出血。
17.皮下血肿(Hematoma):大片皮下出血伴皮肤明显隆起。
22.Kussmaul呼吸:各种酸中毒所致的深长规则性大呼吸。
23.放射痛:内脏的痛觉冲动直接激发脊髓体表感觉神经元,引起相应体表区域的痛感31.问诊:医师通过对患者或相关人员的有系统性询问而获取病史资料,经过综合分析作出临床判断的方法。
33.现病史:是病史中主体主体部分,包括患者患病后的全过程,即发生、发展、演变和诊治过程。
34.视诊(Inspection):医师用眼睛观察病人全身或局部表现的诊断方法。
35.触诊(Palpation):医师用手接触被检查部位时的感觉进行判断的一种方法。
36.叩诊(Percussion):用手指叩击体表某一部位,使之震动而产生音响,通过震动和声响来判断被检查部位脏器状态有无异常的一种方法。
37.听诊(Auscultation):医师通过病人身体各部分发出的声音判断正常与否的一种诊断方法。
38.Louis角:即胸骨角,为胸骨柄与胸骨体连接处。
39.扁平胸(Flat chest):胸廓扁平,前后径不及左右径的一半。
40.桶状胸(Barrel Chest):胸廓前后径增加,有时与左右径几乎相等或超过左右径。
41.佝偻病胸:为佝偻病所致胸廓改变,前胸各肋软骨与肋骨连接处隆起,可形成串珠状。
42.漏斗胸(Funnel Chest):胸前壁正中凹陷,形如漏斗状。
43.潮式呼吸(Tidal Breathing):又称Chenyne-Stoke呼吸,呼吸由浅慢逐渐变深快,然后再由深快转为浅慢,随之出现一段呼吸暂停,如此反复。
44.间停呼吸,又称Biot呼吸,是周而复始的间停式呼吸。
表现为呼吸均匀几次后,停止一段时间后又开始均匀呼吸。
45.叹气样呼吸:表现在一段正常呼吸节律中插入一次深大呼吸,并常伴有叹息声46.支气管呼吸音:呼吸气流在声门、气管或主支气管形成湍流所产生的声音47.肺泡呼吸音(Vesicular breath sound):呼吸气流在细支气管和肺泡内进出所产生的声音。
48.支气管肺泡呼吸音(Bronchovesicular breath sound):兼有支气管呼吸音和肺泡呼吸音特点。
49.湿罗音(moist rale):指吸气时气体通过呼吸道内稀薄分泌物,形成的水泡破裂所产生的声音。
50.干罗音:由于气管、支气管或细支气管狭窄或部分阻塞,空气吸入或呼出时发生湍流所产生的声音。
51.Broadbent征:心脏收缩时心尖反向内陷,见粘连性心包炎等。
52.心尖搏动移位(Apical impulse):心尖搏动位置因病理或生理因素发生改变。
53.负性心尖搏动(inward impulse):心脏收缩时,心尖搏动内陷。
54.震颤(Thrill):触诊时手掌感到的一种细小震动感觉。
55.第一心音:二尖瓣和三尖瓣关闭,瓣膜突然紧张引起振动所产生的声音。
标志心室收缩的开始。
56.第二心音:主动脉瓣和肺动脉瓣关闭,瓣膜突然紧张引起振动所产生的声音。
标志心室舒张的开始。
57.第三心音:出现心室舒张早期,第二心音后。
可能系心室舒张早期血流自心房突然冲入心室,使心室壁、乳头肌和腱索紧张、振动所致。
58.第四心音:出现心室舒张晚期,第一心音前与心收缩收缩使房室瓣及其相关组织突然紧张、振动有关。
59.额外心音(extra cardiac sound):指原有的第一、二心音外,出现的病理性附加心音。
61.开瓣音(Opening snap):又称二尖瓣开瓣音。
当二尖瓣狭窄而瓣膜弹性尚好时,在第二心音后出现一个音调较高而清脆的额外心音。
62.Austin-Flint杂音:在主动脉关闭不全时,主动脉瓣返流致左室血容量增多,左室舒张压增高,二尖瓣前叶上抬引起相对性二尖瓣狭窄,从而产生的心尖区舒张期隆隆样杂音。
63.Graham steel杂音:当肺动脉高压肺动脉扩张时,引起肺动脉瓣相对性关闭不全而产生的舒张期杂音64.心房颤动(Atrial fibrillation):指心律绝对不齐、第一心音不一,脉搏短绌。
65.脉搏短绌(pulse deficit):指心房颤动时脉率少于心率。
67.心音分裂:当S1或S2的两个主要成分之间的间距延长,导致听诊闻及其分裂为两个声音。
68.第二心音生理性分裂(S2 physiology splitting):见于部分青少年,深吸气末出现的S2分裂。
69.第二心音反常性分裂(S2 paradoxical splitting):指主动脉瓣关闭迟于肺动脉瓣。
75.导联(lead):记录心电图电路连接方法。
76.平均QRS电轴(mean QRS axis):是心室除极过程中全部瞬间向量的综合。
77.R波时间(R peak time):指 QRS起点至QRS顶端垂直线的时间。
78.低电压(low voltage):6个肢导联的QRS波群振幅<0.5mv,和/或6个胸导联QRS波群振幅<0.8mv。
79.肺型P波(P pulmonale):P波高尖,其振幅≥0.25mv。
80.二尖瓣型P波(P mitrale):P波增宽,其时限≥0.12秒,P波常呈双峰,峰距≥0.04秒。
81.P波终末电势:V1导联上P波常呈先正后负的双向波,V1负向时间与V1负向振幅的乘积即P波终末电势。
82.逆行P波(retrograde P wave):P波在Ⅱ,Ⅲ,aVF导联倒置,aVR导联联直立。
83.异常Q波(abnormal P wave):Q波时间≥0.04秒,其振幅≥同导联的R波的1/4。
84.冠状T波(coronary T wave):心电图上出现倒置深尖、双肢对称的T波。
85.心室易颤期(ventricular):相当于心电图上T波顶峰偏前约30ms。
86.干扰:对于两个相近激动,前一激动产生的不应期必然影响后面激动的形成与传导的现象。
87.逸搏心律(escape rhythm):当高位起搏点发生病变或传导受影响时,低位起搏点发出一个或一连串冲动,激动心房或心室。
仅发生一至二个叫逸搏,连续3个以上的叫逸搏心律。
88.窦室传导:指严重高血钾时,因心房肌受抑制而无P波,窦房结冲动沿结间束经房室结传入心室。
89.顺钟向转位:指正常在V3或V4出现QRS波型(R/S大致相等)出现在V5或V6导联上。
90.窦性心动过速(Sinus tachycardia):成人窦性心率>100次/分。
91.窦性心动过缓(Sinus bradycardia):成人窦性心率<60次/分。
92.窦性心律不齐(Sinus arrhythmia):窦性心率,但P-P间距>0.12秒。
93.窦性停搏(Sinus tachycardia):规律的窦性心率中一段时间停止发生激动。
94.期前收缩(Premature contraction):起源于窦房结外异位起搏点提前发出的激动。
95.联律间期(Coupling interval):异位搏动与其前的窦性搏动之间的时距。
96.代偿间期:提前出现异位搏动代替了一个正常窦性搏动,其后出现一个较正常心动周期为长的间歇。
97.潮气容积(Tidal volume):一次平静呼吸进出肺的气量。
98.肺活量(vital capacity):用力吸气后缓慢完全呼出的最大气量。
99.功能残气量(functional residual capacity):平静呼气末肺内所含气量。
100..补呼气量(expiratory reserve volume):平静呼气后再用力呼气所呼出的气量。
101..肺总量(total lung capacity):最大限度吸气后肺内所含的气量。
102..第一秒用力呼气容积:指最大吸气后开始呼气第一秒内所呼出的气量。
6呕血是上消化道疾病(指屈氏韧带以上的消化器官,包括食管、胃、十二指肠、肝、胆、胰疾病)或全身性疾病所致的急性上消化道出血,血液经口腔呕出。
1、简述异常肺泡呼吸音有哪几种情况?肺泡呼吸音减弱或消失:与肺泡内的空气流量减少或进入肺内的空气流速减慢及呼吸音传导障碍有关。
肺泡呼吸音增强:双侧肺泡呼吸音增强,与进入肺泡的空气流量增多或进入肺内的空气流速加快有关,如发热、运动。
一侧肺泡呼吸音增强,见于一侧肺胸病变引起肺泡呼吸音减弱,健侧肺代偿性肺泡呼吸音增强。
呼气音延长:因下呼吸道阻塞、痉挛或狭窄,如支气管哮喘,或由于肺组织弹性减退,使呼气的驱动力减弱,如COPD,均引起呼气音延长。
断续性呼吸音:肺内炎症或支气管狭窄,使空气不能均匀地进入肺泡,伴不规则间歇,又称齿轮呼吸音。
粗糙性呼吸音:支气管黏膜水肿或不光滑或狭窄,使气流进出不畅形成,见于支气管或肺炎早期。
2、简述全身浅表淋巴结的检查顺序。
头颈部淋巴结的检查顺序耳前、耳后、枕部、颌下、颏下、颈前、颈后、锁骨上淋巴结上肢淋巴结的检查顺序腋窝淋巴结、滑车上淋巴结。
腋窝淋巴结应按尖群、中央群、胸肌群、肩胛下群和外侧群的顺序进行下肢淋巴结的检查顺序腹股沟部(先查上群、后查下群)、腘窝部3、简述脾肿大的测量法及临床分度。
测量法:第一测量(又称甲乙线):指锁骨中线左肋缘至脾下缘的距离,以厘米表示,脾轻度肿大只作第一测量。
第二和第三测量:脾明显肿大时,加测第二线(甲丙线)和第三线(丁戊线),第二线指左锁骨中线与左肋缘交点至脾最远点的距离(应大于第一测量),第三线指脾右缘与前正中线的距离。
如脾肿大向右越过正中线,测量脾右缘至正中线的最大距离,以“+”表示,未超过正中线,则测量脾右缘至正中线的最短距离,以“-”表示。
临床将脾肿大分为轻、中、高三度,深吸气时,脾缘不超过肋下2cm,为轻度肿大;超过2cm至脐水平线以上,为中度肿大,超过脐水平线或前正中线则为高度肿大,即巨脾。