急性冠脉综合征急诊快速诊治指南(2019)
- 格式:ppt
- 大小:2.52 MB
- 文档页数:29


急性冠脉综合征急诊快速诊治指南(2019)急性冠脉综合征(ACS)是指冠状动脉内不稳定的粥样硬化斑块破裂或糜烂继发新鲜血栓形成所导致的心脏急性缺血综合征,ACS的发病率在我国依然呈逐年增加的态势,而且绝大多数ACS患者首诊于急诊科。
中国医师协会急诊医师分会,国家卫健委能力建设与继续教育中心急诊学专家委员会以及中国医疗保健国际交流促进会急诊急救分会组织相关专家对2016年《急性冠脉综合征急诊快速诊疗指南》进行修订,形成《急性冠脉综合征急诊快速诊治指南(2019)》。
1、ACS诊断方法根据患者病史、症状和体征,结合心电图和实验室检查,作出初始诊断并进行最初的不良风险评估。
(ⅠA)心电图患者就诊或首次医疗接触(FMC)后10min内行标准12导联甚或18导联心电图检查,并动态记录,有条件者行多功能心电监护。
(ⅠC)生物标志物检测cTn或hs-cTn作为诊断AMI的生物标记物。
(ⅠA)如不能检测cTn,可以CK-MB质量检测作为替代。
(ⅠC)有条件者可行床旁快速检测(POCT方法) 。
(ⅠC)动态检测cTn(hs-cTn)和(或)CK-MB,直至明确临床诊断,后视病情减少检测频率。
(ⅠB)同时查验BNP或NT-proBNP、D-二聚体及凝血、肾功能等有助于临床诊断和评价病情。
(ⅠC)影像学等检查超声心动图评估心脏结构、运动与功能,同时具有确诊或鉴别诊断意义。
(ⅠA)如果患者无反复胸痛、心电图结果正常、cTn(hs-cTn)水平正常,但仍疑似ACS,建议行无创负荷试验以诱发缺血发作,视结果再进一步考虑是否行有创检查。
(ⅠC)如果cTn(hs-cTn)和(或)心电图结果正常,但仍怀疑ACS,建议行多排螺旋计算机断层扫描(MDCT)冠脉造影检查。
(Ⅱa A)2、ACS患者的风险评估高龄、心力衰竭、房颤等心律失常、前壁梗死、收缩压降低、肌酐增高等多个因素独立增加STEMI患者死亡风险。
(ⅠA)。
使用GRACE评分和(或)TIMI积分评估NSTE-ACS缺血风险和预后。


急性冠脉综合征急诊快速诊治指南(2019完整版)绝大多数急性冠脉综合征(ACS)患者首诊于急诊科。
近日,由中国医师协会急诊医师分会、国家卫健委能力建设与继续教育中心急诊学专家委员会、中国医疗保健国际交流促进会急诊急救分会组织专家撰写的《急性冠脉综合征急诊快速诊治指南(2019)》正式发布。
2019版指南对2016年的《急性冠脉综合征急诊快速诊疗指南》进行了修订,内容涉及ACS的诊治流程、诊断、风险评估和治疗等内容。
指南突出强调了ACS快速诊治从首次医疗接触(FMC)起始,内容简明、实用。
本文介绍ACS治疗方面的要点。
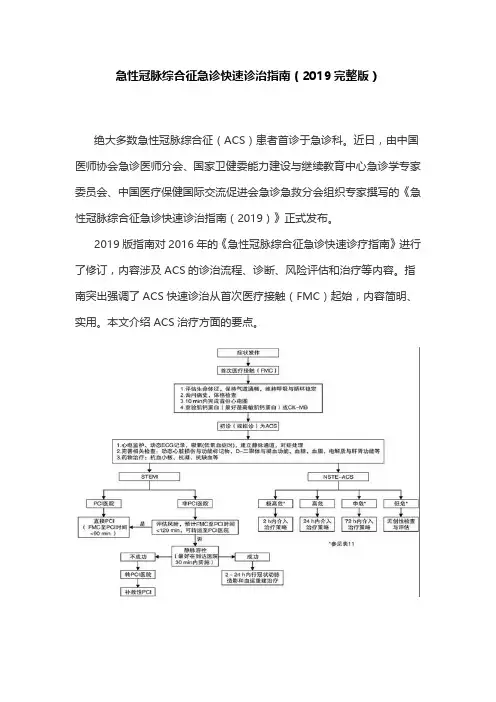
图1 ACS诊治流程一、抗栓治疗表1 ACS患者抗血小板治疗表2 ACS患者抗凝治疗1.抗血小板和抗凝药物抗血小板药物:环氧化酶抑制剂(阿司匹林)、P2Y12受体拮抗剂(替格瑞洛、氯吡格雷等)、血小板膜糖蛋白(GP)Ⅱb/Ⅲa受体拮抗剂(阿昔单抗、替罗非班等)。
抗凝药物:普通肝素、低分子量肝素、磺达肝癸钠、比伐卢定。
2.肾功能不全的ACS患者抗血小板与抗凝治疗ACS患者中大约有30%合并肾功能不全,这部分患者的预后更差,院内并发症发生率也更高。
抗血小板药物和抗凝药物的类型和剂量应基于肾功能的评估进行相应调整。
3.血小板减少患者的抗栓治疗ACS患者接受抗栓治疗时,若出现血小板减少<100×10^9/L(或者较血小板计数基础值下降>50%),应暂停普通肝素、低分子肝素或其他肝素类药物,观察病情变化。
如治疗前有明确的血小板减少至30×10^9/L~40×10^9/L,抗栓治疗要慎重,选择对血小板减少影响最小的药物,并在治疗过程中密切监测血小板计数和出血倾向。
二、急诊再灌注治疗STEMI患者的早期再灌注治疗至关重要,主要包括经皮冠状动脉介入治疗(PCI)和经静脉溶栓治疗,少数患者需要紧急冠状动脉旁路移植术(CABG)。
1.溶栓治疗STEMI患者的溶栓治疗:溶栓治疗快速、简便,在不具备PCI条件的医院或因各种原因使FMC至PCI时间明显延迟时,对有适应证的STEMI 患者,静脉内溶栓仍是好的选择,且院前溶栓效果优于入院后溶栓。

中华危重症医学杂志(电子版)2016年4月第9卷第2期Chin J Crit Care Med (Electronic Edition), April 2016, Vol. 9 No. 2· 73 ··标准与指南·急性冠脉综合征急诊快速诊疗指南中国医师协会急诊医师分会中华医学会心血管病学分会中华医学会检验医学分会急性冠脉综合征(acute coronarysyndrome,ACS)是指冠状动脉内不稳定的粥样斑块破裂或糜烂引起血栓形成所导致的心脏急性缺血综合征,涵盖了ST 段抬高型心肌梗死(ST-segment elevation myocardial infarction,STEMI)、非 ST 段抬高型心肌梗死(non-ST-segment elevation myocardial infarction,NSTEMI)和不稳定性心绞痛(unstable angina,UA),其中 NSTEMI 与 UA 合称非 ST 段抬高型急性冠脉综合征(non-ST-segment elevation acute coronary syndrome,NSTE-ACS)。
ACS 的发病率在我国逐年增加,《中国心血管病报告2014》显示,全国有心肌梗死患者250万;心血管病死亡占城乡居民总死亡原因的首位,2013年农村地区急性心肌梗死(acute myocardial infarction,AMI)病死率为66.62/ 10 万,城市地区为51.45 / 10 万[1]。
目前,绝大多数ACS 患者首诊于急诊科,为进一步缩短ACS 患者从首次医疗接触到治疗的时间、规范并及时更新国内ACS 的诊疗流程、使其简便易行、且与国际学术进展接轨,中国医师协会急诊医师分会邀请中华医学会心血管病学分会、中华医学会检验医学分会、中华医学电子音像出版社,参考《2015年欧洲心脏病学会(European Society of Cardiology,ESC)非ST段抬高型急性冠脉综合征管理指南》[2]、2015年中华医学会心血管病学分会及《中华心血管病杂志》编辑委员会联合发布的《急性ST段抬高型心肌梗死诊断和治疗指南》[3]等主要学术文件共同制定本快速诊疗指南。

急性冠脉综合征应急预案与流程1.急性胸痛患者到急诊就诊,怀疑急性冠脉综合征者,接诊护士 10 分钟内完成 12/18 导联心电图,30 分钟内完成心肌损伤标志物检查。
2.结合患者症状及心电图检查结果区分患者属于低危、中危还是高危患者:(1)心电图正常或异常(ST-T 波改变与前无变化)为低危患者;(2)心电图异常(ST段下移或T波倒置),ST段一过性抬高,新出现的束支阻滞为中危患者;(3)心电图示 ST 段呈弓背向上抬高或新发完全性左束支传导阻滞,胸痛时间持续超过 20 分钟为高危患者,高危患者进入 STEMI 救治流程。
3.低危患者一般无复发胸痛,心电图检查无动态变化,心肌损伤标志物检查阴性,此类患者可开具心电图运动平板实验,若结果为阴性嘱患者随访,阳性则由心内门诊或入院进一步诊治。
4.中危患者一般静息胸痛少于 20 分钟或治疗后胸痛已经缓解,伴或不伴有心电图动态改变,无心力衰竭或低血压,无恶性心律失常。
此类患者可给予抗心肌缺血治疗,立即嚼服阿司匹林300mg,替格瑞洛 180mg 或氯吡格雷 300mg,并立即联系收住 CCU 进一步诊治,早期介入治疗。
5.高危患者一般表现为胸痛反复发作,伴或者不伴心电图动态改变,心肌标志物明显升高,存在血流动力学改变或恶性心律失常。
此类患者立即给予抗心肌缺血、纠正血流动力学异常治疗,嚼服阿司匹林 300mg,替格瑞洛 180mg;尽快收住 CCU;病情稳定者 24 小时内介入治疗,明显血流动力学异常及药物效果不佳的极高危患者紧急(2 小时内)介入治疗。
6.心电图示ST段呈弓背向上抬高或新发LBBB(左束支传导阻滞),胸痛时间持续超过20分钟,进入 STEMI 救治流程一键启动导管室。
急性胸痛怀疑 ACS10min 内完成 12/18 导联心电图,30min 完成心肌损伤标志物检查附:急性冠脉综合征应急流程心电图正常或异常 (ST-T 波改变与前无变化)阳性心内门诊或入院进一步诊治阴性嘱患者定期随访心电图运动平板试验,心内科门诊 72h 内尽快收住 CCU ;病情尚稳定的高危患者 24h 内介入治疗;明显血流动力学异常及药物效果不佳的极高危患者行紧急(2h内)介入治疗策略收住CCU 进一步诊治,早起介入治疗策略(72h 内)抗心肌缺血治疗、血流动力学异常治疗,立即嚼服阿司匹林300mg ,替格瑞洛 180mg抗心肌缺血治疗(硝酸甘油、β阻滞剂等),立即嚼服阿司匹林 300mg ,替格瑞洛 180mg 或氯吡格雷 300mg高危患者:胸痛反复发作,伴或者不伴心电图动态改变,心肌标志物明显升高,存在血流动力学改变或恶性心律失常中危患者:静息胸痛少于 20min 或治疗后胸痛已经缓解,伴或不伴有心电图动态改变,无心力衰竭或低血压,无恶性心律失常低危患者:症状消失,无复发胸痛; 心电图检查无动态变化, 心肌损伤标志物检查阴性进入 STEMI 救治流程一键启动导管室心电图示ST 段呈弓背向上抬高或新发LBBB ,胸痛时间持续超过 20min心电图异常(ST 段下移或 T 波倒置),ST 段一过性抬高,新出现的束支阻滞。

ACS急性冠脉综合征急诊快速诊疗指南ACS是指急性冠状动脉综合征,是一种由于心肌供血不足导致的急性心脏病。
ACS包括不稳定性心绞痛和心肌梗死两种情况,这两种情况在急诊室的诊断与治疗非常紧急,一旦延误时间就会增加患者的死亡率和不良情况。
因此,本文将介绍ACS急性冠脉综合征的急诊快速诊疗指南。
1. 临床表现及病史接诊ACS患者应该首先了解患者的病史,如既往有没有冠心病、高血压、糖尿病、高脂血症等慢性病史。
此外,还需要询问患者当前的临床表现,如胸痛、心悸、气短、出汗等,以及表现的持续时间、位置、性质、放射部位等。
一般来说,患者的心绞痛表现为胸骨后或心前区的不适、疼痛、紧压等,可以放射至左肩、左臂、颈部、下巴或背部,也可能伴有恶心、呕吐、出汗等症状。
如果出现以上症状需要紧急就医。
2. 快速诊断了解患者的症状和病史后,需要进行急性冠脉综合征的快速诊断。
一般常用的诊断方法包括心电图和肌钙蛋白T等血液生化指标检测。
2.1 心电图检测心电图检测是诊断ACS的常用方法,它可以判断患者是否存在心肌缺血或心肌梗死。
如果患者出现ST段抬高,则很可能存在心肌梗死的情况;而如果患者出现ST段压低、ST段水平等,则很可能存在急性心肌缺血的情况。
在进行心电图检测之后,需要进行综合分析,结合患者的病史和临床症状进行判断。
2.2 肌钙蛋白T等血液生化指标检测肌钙蛋白是心肌损伤的生化标志物,其在ACS的诊断中有较高的参考价值。
患者在胸痛发作后的一到两个小时内,血液中肌钙蛋白T的水平会升高。
因此,肌钙蛋白T的检测结果,可以为急性冠脉综合征的诊断提供重要依据。
3. 急诊治疗3.1 急性心肌梗死的处理如果患者被诊断为急性心肌梗死,需要立即采取以下措施:3.1.1 内科治疗在急性心肌梗死患者的治疗中,最基本的需要保持呼吸道通畅,保持血压,调整水、电解质失衡,防止心率过快等。
同时,利用药物降低心肌氧耗,改善心肌代谢和氧供。
3.1.2 溶栓治疗如果患者在症状出现后的3小时之内到达急诊室,且符合溶栓治疗的适应症,那么可以给予溶栓治疗。

急性冠脉综合征急诊快速诊治指南(2019完整版)绝大多数急性冠脉综合征(ACS)患者首诊于急诊科。
近日,由中国医师协会急诊医师分会、国家卫健委能力建设与继续教育中心急诊学专家委员会、中国医疗保健国际交流促进会急诊急救分会组织专家撰写的《急性冠脉综合征急诊快速诊治指南(2019)》正式发布。
2019版指南对2016年的《急性冠脉综合征急诊快速诊疗指南》进行了修订,内容涉及ACS的诊治流程、诊断、风险评估和治疗等内容。
指南突出强调了ACS快速诊治从首次医疗接触(FMC)起始,内容简明、实用。
本文介绍ACS治疗方面的要点。
图1 ACS诊治流程一、抗栓治疗表1 ACS患者抗血小板治疗表2 ACS患者抗凝治疗1.抗血小板和抗凝药物抗血小板药物:环氧化酶抑制剂(阿司匹林)、P2Y12受体拮抗剂(替格瑞洛、氯吡格雷等)、血小板膜糖蛋白(GP)Ⅱb/Ⅲa受体拮抗剂(阿昔单抗、替罗非班等)。
抗凝药物:普通肝素、低分子量肝素、磺达肝癸钠、比伐卢定。
2.肾功能不全的ACS患者抗血小板与抗凝治疗ACS患者中大约有30%合并肾功能不全,这部分患者的预后更差,院内并发症发生率也更高。
抗血小板药物和抗凝药物的类型和剂量应基于肾功能的评估进行相应调整。
3.血小板减少患者的抗栓治疗ACS患者接受抗栓治疗时,若出现血小板减少<100×10^9/L(或者较血小板计数基础值下降>50%),应暂停普通肝素、低分子肝素或其他肝素类药物,观察病情变化。
如治疗前有明确的血小板减少至30×10^9/L~40×10^9/L,抗栓治疗要慎重,选择对血小板减少影响最小的药物,并在治疗过程中密切监测血小板计数和出血倾向。
二、急诊再灌注治疗STEMI患者的早期再灌注治疗至关重要,主要包括经皮冠状动脉介入治疗(PCI)和经静脉溶栓治疗,少数患者需要紧急冠状动脉旁路移植术(CABG)。
1.溶栓治疗STEMI患者的溶栓治疗:溶栓治疗快速、简便,在不具备PCI条件的医院或因各种原因使FMC至PCI时间明显延迟时,对有适应证的STEMI 患者,静脉内溶栓仍是好的选择,且院前溶栓效果优于入院后溶栓。

中国急性冠状动脉综合征急诊管理规范与临床操作指南急性冠状动脉综合征(Acute Coronary Syndrome,ACS)是指由冠状动脉血液供应不足引起的心肌缺血性病变,包括不稳定型心绞痛(Unstable Angina,UA)和心肌梗死(Myocardial Infarction,MI)两种情况。
这些疾病因其突发性和严重性而需要急诊管理,及时采取适当的治疗措施对患者的预后至关重要。
根据中国急性冠状动脉综合征急诊管理规范与临床操作指南,对于到达急诊科的患者,首先需要进行快速的初步评估,以确定其病情的稳定性和危险程度。
评估内容包括症状、心电图、生化标志物和心肌酶谱等。
对于高度怀疑ACS的患者,应尽快进行冠状动脉造影检查以明确诊断。
在临床操作指南中,还明确了对于UA和MI的急诊治疗策略。
对于UA患者,除了一般治疗措施外,还需要给予抗血小板药物(如阿司匹林、氯吡格雷)和抗凝药物(如肝素)以减轻血液凝固状态和降低血小板聚集。
对于MI患者,首要任务是尽快恢复冠状动脉的血液供应,通常采用冠状动脉介入术(Percutaneous Coronary Intervention,PCI)或溶栓疗法。
此外,指南还特别强调了对特定患者群体的管理策略。
对于高龄患者、女性患者、糖尿病患者等,应更加密切地关注其病情和预后,并针对其特殊情况进行个体化的治疗。
对于合并其他严重疾病(如心力衰竭、肺部感染等)的患者,在治疗ACS的同时,还应兼顾其他并发症的处理。
在急性冠状动脉综合征的临床操作指南中,还提到了中药治疗的一些观点。
中药治疗在改善心脏功能、稳定斑块、改善微循环等方面具有一定作用。
但是,由于目前中药治疗的证据不足,因此在治疗ACS时应以药物治疗指南为主,中药的使用应谨慎,并避免药物相互作用的风险。
最后,在急性冠状动脉综合征急诊管理规范与临床操作指南中还提到了患者的康复管理。
出院后,患者需要密切遵循医嘱,规范用药,并进行心脏康复训练。

急性冠脉综合征一、概述急性冠状动脉综合征(ACS)是以冠状动脉粥样硬化斑块破裂或侵袭,继发完全或不完全闭塞性血栓形成为病理基础的一组临床综合征,包括急性ST段抬高性心肌梗死、急性非ST段抬高性心肌梗死和不稳定型心绞痛(UA)。
二、临床表现典型表现为发作性胸骨后闷痛,紧缩压榨感或压迫感、烧灼感,可向左上臂、下颌、颈、背、肩部或左前臂尺侧放射,呈间断性或持续性,伴有出汗、恶心、呼吸困难、窒息感、甚至晕厥,持续>10~20分钟,含硝酸甘油不能完全缓解时常提示AMI。
有时可有牙痛、咽痛、上腹隐痛、消化不良、胸部针刺样痛或仅有呼吸困难等不典型症状。
大多数ACS患者无明显的体征。
三、诊断标准心肌梗死则需要有典型的缺血性胸痛症状、心电图动态改变或心肌坏死标志物升高,其中任意两项即可诊断。
1.心肌损伤标志物:AMI时会出现心肌损伤标志物的升高,且其增高水平与心肌梗死范围及预后明显相关。
2.心电图(1)STEMI:①ST段抬高呈弓背向上型;②宽而深的Q波(病理性Q 波);③T波倒置。
(2)NSTE-ACS:症状发作时可记录到一过性ST段改变(常表现2个或以上相邻导联ST段下移≥O.1mV),症状缓解后ST段缺血性改变改善,或者发作时倒置T波是“伪正常化”,发作后恢复至原倒置状态更具有诊断意义,并提示有急性心肌缺血或严重冠脉疾病。
四、治疗方案(一)STEMI患者救治:1、镇静止痛:静脉注射吗啡3 mg,必要时5分钟重复1次,总量不超过15 mg;或其他镇静止痛药物,如地西泮、咪达唑仑、曲马多、盐酸哌替啶等。
2、抗栓:无禁忌证,立即口服阿司匹林300 mg、替格瑞洛300 mg、阿托伐他汀钙40mg。
3、β受体阻滞剂:如无禁忌症,均应早期(24小时内)给予β受体阻滞剂,如美托洛尔等,剂量应个体化,使患者在安静时心率维持在50-60次/分。
4、ACEI/ARB:如无禁忌症,均应在初期(24小时内)给予ACEI,如不能耐受,可换用ARB。
急性冠脉综合征急诊快速诊治指南(2019 )急性冠脉综合征(ACS)是指冠状动脉内不稳定的粥样硬化斑块破裂或糜烂继发新鲜血栓形成所导致的心脏急性缺血综合征,ACS的发病率在我国依然呈逐年增加的态势,而且绝大多数ACS患者首诊于急诊科。
中国医师协会急诊医师分会,国家卫健委能力建设与继续教育中心急诊学专家委员会以及中国医疗保健国际交流促进会急诊急救分会组织相关专家对2016年《急性冠脉综合征急诊快速诊疗指南》进行修订,形成《急性冠脉综合征急诊快速诊治指南(2019)》。
1、ACS诊断方法根据患者病史、症状和体征,结合心电图和实验室检查,作出初始诊断并进行最初的不良风险评估。
(I A)心电图患者就诊或首次医疗接触(FMC )后10min内行标准12导联甚或18导联心电图检查,并动态记录,有条件者行多功能心电监护。
(I C)生物标志物检测cTn或hs-cTn作为诊断AMI的生物标记物。
(I A)如不能检测cTn,可以CK-MB质量检测作为替代。
(I C)有条件者可行床旁快速检测(POCT方法)。
(1 C)动态检测cTn(hs-cTn)和(或)CK-MB,直至明确临床诊断,后视病情减少检测频率。
(I B)同时查验BNP或NT-proBNP 、D-二聚体及凝血、肾功能等有助于临床诊断和评价病情。
(I C)影像学等检查超声心动图评估心脏结构、运动与功能,同时具有确诊或鉴别诊断意义。
(I A)如果患者无反复胸痛、心电图结果正常、cTn(hs-cTn)水平正常,但仍疑似ACS , 建议行无创负荷试验以诱发缺血发作,视结果再进一步考虑是否行有创检查。
(I C)如果cTn(hs-cTn)和(或)心电图结果正常,但仍怀疑ACS,建议行多排螺旋计算机断层扫描(MDCT)冠脉造影检查。
(口 a A )2、ACS患者的风险评估高龄、心力衰竭、房颤等心律失常、前壁梗死、收缩压降低、肌酐增高等多个因素独立增加STEM I患者死亡风险。
急性冠脉综合征急诊快速诊治指南(2019)急性冠脉综合征(ACS)是指冠状动脉内不稳定的粥样硬化斑块破裂或糜烂继发新鲜血栓形成所导致的心脏急性缺血综合征,ACS的发病率在我国依然呈逐年增加的态势,而且绝大多数ACS患者首诊于急诊科.中国医师协会急诊医师分会,国家卫健委能力建设与继续教育中心急诊学专家委员会以及中国医疗保健国际交流促进会急诊急救分会组织相关专家对2016年《急性冠脉综合征急诊快速诊疗指南》进行修订,形成《急性冠脉综合征急诊快速诊治指南(2019)》.1、ACS诊断方法根据患者病史、症状和体征,结合心电图和实验室检查,作出初始诊断并进行最初的不良风险评估。
(ⅠA)心电图患者就诊或首次医疗接触(FMC)后10min内行标准12导联甚或18导联心电图检查,并动态记录,有条件者行多功能心电监护.(ⅠC)生物标志物检测cTn或hs-cTn作为诊断AMI的生物标记物。
(ⅠA)如不能检测cTn,可以CK-MB质量检测作为替代。
(ⅠC)有条件者可行床旁快速检测(POCT方法)。
(ⅠC)动态检测cTn(hs—cTn)和(或)CK-MB,直至明确临床诊断,后视病情减少检测频率。
(ⅠB)同时查验BNP或NT—proBNP、D-二聚体及凝血、肾功能等有助于临床诊断和评价病情。
(ⅠC)影像学等检查超声心动图评估心脏结构、运动与功能,同时具有确诊或鉴别诊断意义。
(ⅠA)如果患者无反复胸痛、心电图结果正常、cTn(hs-cTn)水平正常,但仍疑似ACS,建议行无创负荷试验以诱发缺血发作,视结果再进一步考虑是否行有创检查。
(ⅠC)如果cTn(hs-cTn)和(或)心电图结果正常,但仍怀疑ACS,建议行多排螺旋计算机断层扫描(MDCT)冠脉造影检查.(Ⅱa A)2、ACS患者的风险评估高龄、心力衰竭、房颤等心律失常、前壁梗死、收缩压降低、肌酐增高等多个因素独立增加STEMI患者死亡风险.(ⅠA)。
使用GRACE评分和(或)TIMI积分评估NSTE-ACS缺血风险和预后。
急性冠脉综合征概念更新带来诊疗新变化——傅国胜教授解读急性冠脉综合征急诊快速诊治指南(2019)费菲; 赵海【期刊名称】《《中国医药科学》》【年(卷),期】2019(009)022【总页数】3页(P1-3)【作者】费菲; 赵海【作者单位】【正文语种】中文浙江大学医学院附属邵逸夫医院心血管内科主任傅国胜教授是亚太地区经桡动脉治疗复杂心血管疾病的领导者之一,也是浙江省经桡动脉途径冠状动脉介入治疗的主要推动者。
不久前,结合在心血管内科的基础研究和临床工作20 余年的经验和认识,傅国胜教授对《急性冠状动脉综合征(ACS)急诊快速诊治指南2019》(简称ACS 急诊指南2019)进行了重点解读。
新版指南对急性冠脉综合征的更新傅国胜教授表示,这一指南是由中国医师协会急诊医师分会与《中华急诊医学杂志》发起组织的。
从指南的标题上可以看出,一方面是急诊的内容,另一方面是快速诊治指南方面的内容。
急性冠状动脉综合征(ACS)的故事可能主要是在急诊室里发生,关键在于当时的决策选择。
新的指南中重点针对以下几点提出了建议:一是对急性冠脉综合征(ACS)的定义重新赋予了一些新的理解。
在引言部分增加了推荐等级与证据等级的定义;二是在ACS 的诊断部分增加了床旁快速检测(POCT)推荐;三是对于非ST 段抬高型心肌梗死患者增加了出血跟缺血风险评估的推荐,在ACS 的风险评估部分增加了缺血风险评估(GRACE 评分或TIMI评分)及出血风险评估(CRUSADE)的推荐意见;在特殊情况处理部分,新增了ACS 合并心力衰竭或心源性休克的处理。
四是在ACS 的治疗部分,针对抗血小板治疗更新了新型P2Y12 受体拮抗剂替格瑞洛使用推荐,包括ST 段抬高型心肌梗死(STEMI)溶栓人群。
而对于STEMI 患者的溶栓治疗,更新了溶栓治疗推荐,尤其是溶栓后介入治疗部分。
傅国胜教授指出,现在急性冠脉综合征的概念和特征可能要出现一些新的变化,这是因为《2019 年ESC 慢性冠状动脉综合征指南》提出了慢性冠脉综合征(CCS)的概念,过去称为慢性稳定性心绞痛,现改称为慢性冠脉综合征(CCS),但其实基本的理念相差不大,是便于区分对急性冠脉综合征患者的处理。